Ein gesunder Mensch denkt wohl kaum jemals über seine Lunge nach. Dass man atmet, ist selbstverständlich. Die Lunge tut ihren Dienst – jahrzehntelang – und dabei vollbringt sie Höchstleistungen. Zehn bis 15-mal pro Minute atmen wir ein und wieder aus, pro Tag rund 12.000 Liter. Das entspricht der Menge von 75 gefüllten Badewannen.

Inhaltsverzeichnis
1. Verschiedene Gründe für die Beatmung
2. Beatmungsgeräte: Unterstützung der Lungenarbeit
3. Am Anfang der Beatmung stand die Druckluftflasche
4. Frühe Beatmung: Sanft atmen mit der Eisernen Lunge
5. Präzise Atemgasreglung an modernen Beatmungsgeräten
6. Nebenwirkungen der Beatmung
7. Gefährliche Überdehnung als Nebeneffekt
8. Das Ziel für Beatmungsgeräte: Die Ventilation beobachten
9. Das Beatmungsgerät wird zum Assistenten
10. Intensiv-Geräte sollen kommunizieren
11. Beatmung der Zukunft: Zurück zum Prinzip der Eisernen Lunge
Auf dem Weg von der Nase und dem Mund bis tief in die feinen Verzweigungen der Lunge wird die Luft angefeuchtet, erwärmt und von Schmutzpartikeln befreit. Pollen, Staubkörner, Fasern – fast alles bleibt an der Schleimhaut hängen, mit der die Atemwege ausgekleidet sind.
Verschiedene Gründe für die Beatmung
Wie wichtig die Lunge ist, wird dem Menschen bewusst, wenn sie ihren Dienst versagt, wenn eine Erkrankung den Luftaustausch erschwert. Menschen, die schon einmal Atemnot hatten, sprechen von einem Gefühl, das dem Ertrinken ähneln muss, von Todesangst. Glücklicherweise gibt es heute Beatmungsgeräte, die zur Stelle sind, wenn die Lunge den Körper nicht mehr ausreichend mit Sauerstoff versorgen kann.
Schwere Lungenentzündungen oder Viruserkrankungen wie Covid-19 können dazu führen, dass die Atemarbeit komplett von der Maschine übernommen werden muss. Bei anderen Krankheiten atmen die Patienten zwar noch selbst, doch sind die Atemzüge nicht tief genug für eine ausreichende Sauerstoffversorgung. Solche Patienten werden durch so genannte Atemgeräte unterstützt. Moderne Apparate erkennen in Sekundenbruchteilen von allein, dass der Patient mit dem Einatmen beginnt und pressen dann im richtigen Rhythmus zusätzliche Luft mit sanftem Druck in die Lunge.
Beatmungsgeräte: Unterstützung der Lungenarbeit
Zu den Menschen, die eine solche Atemunterstützung benötigen, zählen heute beispielsweise Personen, die von Schlafapnoe oder COPD betroffen sind. COPD ist eine Erkrankung, die oft als Raucherlunge bezeichnet wird, aber verschiedene Ursachen haben kann.
COPD steht für chronic obstructive pulmonary disease – chronische obstruktive Lungenerkrankung, wobei obstruktiv so viel wie „einengend“ oder „verschlossen“ bedeutet. Etwa 90 Prozent aller Menschen, die von COPD betroffen sind, haben geraucht. Bei manchen sammelt sich vermehrt Sekret in der Lunge, das die Atmung erschwert und abgehustet werden muss.
Bei anderen COPD-Formen verliert das Lungengewebe seine Elastizität. Die Lunge kann zwar beim Einatmen gedehnt werden, doch zieht sich des Lungengewebe beim Ausatmen nicht mehr vollständig zusammen. Das Atemgerät unterstützt die Lunge dann bei ihrer schweren Arbeit.
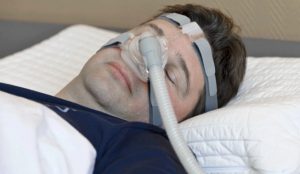
Bei einer Schlafapnoe sind die Atemwege im Hals- und Rachenraum verengt. Der Grund ist meist eine zu geringe Spannung der Muskeln in diesem Bereich, sodass das Gewebe erschlafft und die oberen Atemwege einengt. Betroffene haben vor allem nachts beim Atmen Probleme. Sie müssen gegen den Widerstand anpressen. Oftmals öffnet sich die Blockade erst nach mehreren Atemzügen mit einem Knall, der wie ein sehr lauter Schnarcher klingt.
Sowohl COPD-Patienten als auch von Schlafapnoe betroffene Menschen tragen nachts Atemmasken, die mit einem Band am Kopf befestigt werden. Da die Maske beim Schlafen verrutschen kann, kommt es gelegentlich vor, dass sie nicht mehr optimal sitzt und Luft durch einen Spalt zischt. Moderne Atemgeräte erkennen diese Druckdifferenz automatisch und können sowohl den Druck als auch den Sauerstoffgehalt der Atemluft an die Verluste anpassen.
Am Anfang der Beatmung stand die Druckluftflasche
Welche Fortschritte die Beatmungstechnik im Laufe von rund 100 Jahren gemacht hat, lässt sich vor allem an jenen Geräten erkennen, die heute in der Intensivmedizin eingesetzt werden. Sie können die Atemarbeit komplett übernehmen oder den Patienten beim Atmen unterstützen und ihren Druck dann präzise an die Leistungsfähigkeit der Lunge anpassen. Die Apparate dosieren das Atemgas hochgenau und befeuchten und wärmen die Luft, ehe sie in die Lunge strömt.
An solche Funktionen war zu Beginn der künstlichen Beatmung nicht zu denken. Eines der ersten Atemgeräte weltweit entwickelte der Lübecker Uhrmacher Heinrich Dräger – um Menschen mit Gasvergiftungen wiederzubeleben: 1907 erhielt er ein Patent für den Pulmotor – ein Gerät zum „Einblasen von Frischluft oder Sauerstoff in die Lunge“.
Der Pulmotor wurde mit Sauerstoff aus einer Druckflasche gespeist und hatte ein Ventil, das abwechselnd einen positiven und negativen Atemwegsdruck erzeugte (Video über die Arbeitsweise eines Pulmotors von 1920). Davon, den Druck sanft an die Lunge anzupassen, war damals noch keine Rede. Das Problem besteht darin, dass die Lunge durch zu hohen Druck verletzt werden kann. So können vor allem die kleinen Lungenbläschen – die Alveolen – reißen, an denen der Gasaustausch zwischen Luft und Blut stattfindet. Je mehr Alveolen zerstört sind, desto weniger Fläche steht für den Gasaustausch zu Verfügung.
Frühe Beatmung: Sanft atmen mit der Eisernen Lunge
„Eine deutlich sanftere Atemmaschine ist die Eiserne Lunge, die in Europa vor allem in den 1950er-Jahren während der Polio-Epidemien zum Einsatz kam“, sagt Steffen Leonhardt, der an der RWTH Aachen den Lehrstuhl für Medizinische Informationstechnik inne hat. Damals erkrankten viele Kinder an der Poliomyelitis, weshalb man auch von Kinderlähmung sprach. In akuten Stadien setzte bei manchen Betroffenen die Atemmuskulatur aus. Vielen rettete die Eiserne Lunge das Leben (Video von 2018 über eine Patientin in den USA, die ein solches Gerät nutzt).
Die Eiserne Lunge besteht aus einem großen luftdicht verschlossen Metallzylinder, in den sich der Patient hineingelegt. Nur der Kopf schaut heraus. Das Gerät erzeugt einen Unterdruck, der den Brustkorb hebt und damit Luft in die Lunge strömen lässt. „Diese Form der Beatmung ist natürlicher und schonender“, sagt Steffen Leonhardt. „Allerdings konnte man den Körper des Patienten weder beobachten noch behandeln, weshalb sich in den folgenden Jahrzehnten die Überdruckbeatmung durchgesetzt hat.“ Mit Erfolg: Heute werden in Deutschland jährlich rund 400.000 Patienten intensiv-medizinisch beatmet. Anfang der 1960er-Jahre waren es nur einige Dutzend.

Zum Erfolg trugen moderne Ventile bei, die den Patienten bei der Atmung unterstützen – zunächst mechanische Ventile. Die waren zuverlässig und leistungsfähig, hatten aber den Nachteil, dass sie recht langsam auf den Patienten reagierten. Versuchte der Patient zu atmen, dauerte es rund 300 Millisekunden, bis die Ventile ansprachen.
Das war in vielen Fällen zu lang, weil sich in dieser Zeit beim Patienten bereits ein Gefühl der Atemnot einstellte. Das Ziel der Entwickler war es daher zunächst, diese so genannte Triggerlatenzzeit zwischen dem Beginn des Einatmens und dem Ansprechen der Ventile zu verringern. Mit der Entwicklung mikroelektronisch gesteuerter Geräte seit den 1980er-Jahren wurde dieses Ziel erreicht – heute liegt die Triggerlatenzzeit bei nur noch etwa 20 Millisekunden.
Präzise Atemgasreglung an modernen Beatmungsgeräten
Überhaupt sind die modernen Geräte wahre Hochleistungsmaschinen, die das Atemvolumen präzise messen und die vor allem sanft arbeiten. So ist der Trend der Zeit vor allem die „patientenschonende Beatmung“. Diese soll so sanft sein, dass die Lunge keinen Schaden nimmt. Moderne Apparate verfügen über Algorithmen, die vor allem während der Akutphase einer Erkrankung dabei helfen, die Beatmung vorsichtig anzufahren.
Ist der Patient auf dem Weg der Besserung, besteht die Herausforderung darin, ihn von der Beatmung wieder zu entwöhnen. Denn mit der Zeit gewöhnt sich die Atemmuskulatur an die Unterstützung durch die Maschine – wie ein Muskel, den man nicht mehr trainiert. Die Entwöhnung, das Weaning, hat das Ziel, dem Patienten Reize zu geben, damit er selbst wieder die volle Atemarbeit übernimmt.
Moderne Atemgeräte fahren von Algorithmen gesteuerte Weaning-Programme ab. Diese testen regelmäßig und sehr sanft, ob der Patient schon in der Lage ist, ganz oder teilweise selbst zu atmen – und gewöhnen ihm die künstliche Atmung so wieder ab. Diese Algorithmen führen dazu, dass Patienten heute bis zu zwei Tage früher von den Beatmungsgeräten getrennt werden können.
Nebenwirkungen der Beatmung
Einer der wichtigsten Parameter der Beatmung ist heute der PEEP-Wert (Positive end-expiratory pressure), der positive endexspiratorische Druck. Durch ein Ventil wird sichergestellt, dass zum Ende jedes Ausatmens noch so viel Luft in der Lunge verbleibt, dass die Alveolen geöffnet bleiben und nicht kollabieren. Denn ein solcher Kollaps kann bei schweren Lungenkrankheiten dazu führen, dass sich das kollabierte Gewebe nicht mehr öffnet und für die Atmung verloren geht.
Doch trotz aller Entwicklungsschritte bleibt die Beatmung eine Herausforderung, weil sie Komplikationen mit sich bringt. „Die Beatmung ist wie ein Medikament: Sie hat erhebliche Nebenwirkungen“, heißt es unter Experten. Keine Frage: Wenn Patienten mit einem akuten Lungenleiden eingeliefert werden, ist die künstliche Beatmung Gold wert, weil sie Leben rettet. Doch gibt es auch Probleme.
Bei intensivmedizinischen Eingriffen wird ein Tubus in die Luftröhre eingeführt, durch den das Atemgas ein- und ausströmt. Die übrige Luftröhre wird mit einem Ballon verschlossen, damit über den Tubus kontrolliert beatmet werden kann. Doch trotz der Ballonbarriere können Keime in die Lunge eindringen, die normalerweise durch die Stimmritze zurückgehalten werden. Und je länger beatmet wird, desto größer ist das Risiko, dass es zu Infektionen kommt.
Gefährliche Überdehnung als Nebeneffekt
Eine andere Form der Komplikation ist die Überdehnung der Lunge. Bekannt ist, dass sich das Lungengewebe im Laufe der Beatmung verhärten kann. Dann muss mit einem höheren Druck beatmet werden. Das Risiko für Lungenschäden steigt. Fachleute sprechen bei Komplikationen, die im Zusammenhang mit der künstlichen Beatmung auftreten, allgemein auch von beatmungsinduzierter Lungenschädigung (Ventilator-induced Lung Injury, der VILI), die direkt durch die mechanische Beatmung verursacht wird. Auch können Lungenerkrankungen durch die Beatmung verstärkt werden.
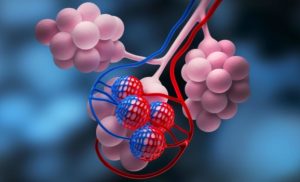
Der GAU ist das akute Lungenversagen, das bei schweren Infektionen auftreten kann. Dabei kollabieren ganze Bereiche der Lunge. Zwar wird die Lunge in Teilen noch ventiliert, aber es tritt nicht mehr ausreichend Sauerstoff ins Blut über. In umgekehrter Richtung kann das Kohlendioxid nicht aus dem Blut entweichen. Kurz: Das akute Lungenversagen ist ein Gasaustauschproblem, das zwar durch die künstliche Beatmung behandelt, aber auch mit ausgelöst werden kann.
Das Ziel für Beatmungsgeräte: Die Ventilation beobachten
„Im Grunde wissen wir heute noch immer viel zu wenig darüber, wie gut die Atmung bei einem Patienten eigentlich funktioniert“, sagt Steffen Leonhardt. „Zwar messen die Sensoren des Atemgerätes am Auslass den Druck und den Durchfluss. Wie viel Sauerstoff ins Blut übergeht und ob alle Bereiche der Lunge tatsächlich ventiliert werden, wissen wir aber nicht.“

Doch inzwischen gibt es technische Verfahren, die mehr Klarheit bringen. Insbesondere die elektrische Impedanztomographie (EIT), die seit wenigen Jahren auf dem Markt ist.
Bei diesem Verfahren wird dem Patienten ein Elektrodengurt um Brust und Rücken gelegt. Dieser misst den elektrischen Widerstand der Lunge, der sich mit der Dehnung der Alveolen verändert. Der Vorteil: Das EIT liefert eine Rasteraufnahme, bei der die Lunge in ein Schachbrettmuster von 36 Feldern aufgeteilt ist. Im Bild kann man im Detail erkennen, in welchen Bereichen die Alveolen geöffnet und ventiliert werden und in welchen nicht.
Im Kommen ist eine weitere neue Technologie: die ösophageale Druckmessung. Die Idee: Bläht sich die Lunge, drückt sie gegen die Speiseröhre, den Ösophagus. An diesem Druck lässt sich ebenfalls recht gut ablesen, wie gut die Lunge gedehnt wird – weitaus genauer, als es eine Druckmessung am Brustkorb je könnte. Erste Speiseröhrensensoren werden derzeit getestet.
Das Beatmungsgerät wird zum Assistenten
Und noch einen Trend gibt es derzeit; die Entwicklung weg vom reinen Beatmungsgerät hin zu einem Assistenzsystem, das Messwerte nutzt, um selbständig die Beatmung an den Patienten anzupassen. „Heute gilt noch zuweilen der Nimbus, dass allein der behandelnde Arzt aufgrund von Messwerten die Einstellungen eines Atemgerätes verändert“, sagt Matthias Schwager, Gruppenleiter beim VDE Prüf- und Zertifizierungsinstitut in Offenbach. „Doch sind bereits Beatmungsgeräte in der Entwicklung, die sich immer mehr zum Assistenzgerät entwickeln, die die Beatmung von allein an den Zustand des Patienten anpassen.“
Bislang verlassen sich Intensivmediziner auf ihre Erfahrung und auf Sauerstoffwerte, die etwa dreimal täglich bei den Patienten über Blutproben gemessen werden, oder auf die Werte von Clips, die die Sauerstoffsättigung am Finger messen. Doch gibt es gute Gründe für mehr Automatisierung: In Krisenfällen wie der Corona-Pandemie müssen Geräte auch von unerfahrenen Kollegen bedient werden.
Die Sauerstoffmessung per Blutprobe generiert Werte nicht in Echtzeit. Und der Fingerclip liefert unsichere Aussagen, wenn die Finger schlecht durchblutet sind. Matthias Schwager: „Daher gibt es bereits Konzepte, nach denen Beatmungsgeräte mit anderen Geräten gekoppelt werden – etwa mit den Apparaten zur Überwachung der Herztätigkeit – oder ganz anderen neuen Systemen.“
Intensiv-Geräte sollen kommunizieren
In der Entwicklung sind zum Beispiel arterielle Katheter, über die permanent der Sauerstoffgehalt des Blutes gemessen werden kann. Auch ist es denkbar, künftig Stresshormone und Entzündungswerte zu messen, die dem Beatmungsgerät Informationen über den Gesamtzustand des Patienten zu liefern. So kann die Ausschüttung von Stresshormonen eine Reaktion auf eine verminderte Sauerstoffversorgung sein.

In den Normungsgremien der ISO/IEEE wird derzeit an dem Standard 11073 Service-oriented Device Connectivity (SDC) gearbeitet, nach dem die heute noch getrennt voneinander arbeitenden Geräte auf der Intensivstation künftig miteinander Daten austauschen und kooperieren sollen. „Der Patient ist dann Teil eines geschlossenen Kreislaufs, bei dem Messwerte aus seinem Körper an die Geräte geliefert werden, sodass diese die Parameter in Echtzeit anpassen können.“ In der Norm DIN EN 60601–1–10:2016–04 sind bereits erste Anforderungen an die Entwicklung von solchen „physiologischen geschlossenen Regelkreisen“ ausformuliert worden.
Beatmung der Zukunft: Zurück zum Prinzip der Eisernen Lunge
Steffen Leonhardt sieht für die Zukunft noch eine ganz andere Form der Beatmung voraus, die das Prinzip der Eisernen Lunge wieder aufnehmen würde. „In einem Projekt beschäftigen wir uns derzeit mit der Frage, ob man durch eine Stimulation der Neuronen das Zwerchfell gezielt zu Bewegungen anregen könnte – immerhin trägt es ja einen großen Teil zur Atemarbeit bei.“
Sollte das tatsächlich irgendwann gelingen, wäre das ein sinnvoller Schritt zurück zur sanften Beatmung, bei der die Luft nicht mit Überdruck in die Lunge gepumpt, sondern über die natürliche Arbeit der Muskulatur in die Lunge gesaugt wird. So oder so ist bei der Beatmungstechnik in den nächsten Jahren noch mit interessanten Entwicklungen zu rechnen.