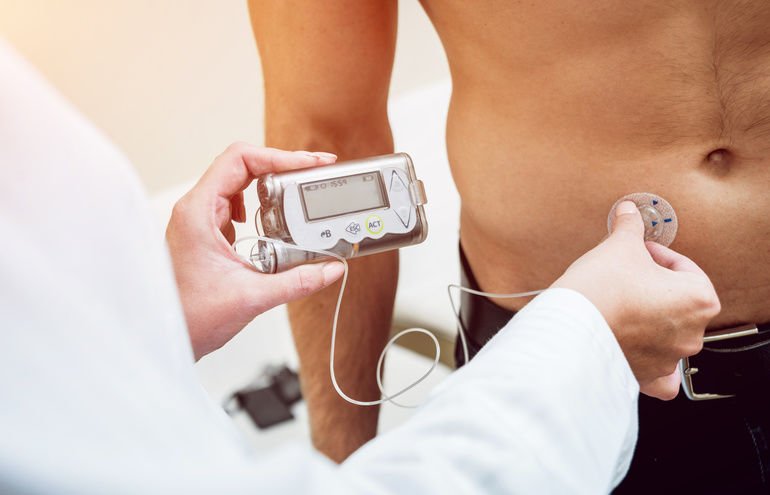
Die Zuckerkrankheit, auch Diabetes mellitus genannt, lässt sich heute mit Medikamenten und unterschiedlichen Typen von Insulinen gut behandeln. Forscher arbeiten daran, die Wirkung des Insulins zu beschleunigen und ganz ohne Messung des Blutzuckerspiegels eine Unterzuckerung zu erkennen – nicht zuletzt für Warnsysteme im Auto.
Der Diabetes mellitus ist eine der ältesten bekannten Krankheiten überhaupt. Man kannte ihn schon in der Antike. Damals war es für Heiler selbstverständlich, den Urin ihrer Patienten zu kosten, um Krankheiten zu erkennen – vor allem auch den Diabetes mellitus. Er verrät sich dadurch, dass der Urin honigsüß schmeckt. Und das gab ihm schließlich seinen Namen: Mellitus leitet sich vom lateinischen Wort für Honig ab, Diabetes von Durchfluss. Nur was diesem gestörten Zuckerstoffwechsel zugrunde liegt, wussten die Griechen und Römer damals freilich nicht.
Insulin als Schleusenwärter
Zucker ist für den Menschen lebenswichtig. Er ist der Treibstoff, der den Stoffwechsel in den Körperzellen in Gang hält. Kohlenhydrate in der Nahrung werden im Darm in Zucker zerlegt. Das Blut verteilt die Zuckermoleküle dann im ganzen Körper und transportiert sie zu den Zellen. Dort angekommen, gelangen die Zuckermoleküle über spezielle Proteine, die in der Zellhülle, der Membran, sitzen, ins Innere der Zellen. Die Proteine arbeiten wie eine Art Schleuse, die bei Bedarf geöffnet wird und Zucker einströmen lässt. Den Befehl zum Öffnen gibt das Insulin, ein Hormon, das in der Bauchspeicheldrüse produziert wird.
Wenn der Mensch isst und die Verdauung in Gang kommt, erhöht sich die Zuckerkonzentration im Blut. Die Bauchspeicheldrüse fährt die Insulinproduktion hoch, damit sich die Schleusen in den Zellmembranen öffnen und die Zuckermoleküle in die Zellen einströmen können.
Ist die Nahrung verdaut und haben die Zellen den Zucker aufgenommen, sinkt der Blutzuckerspiegel langsam wieder. Die Bauchspeicheldrüse drosselt die Insulinproduktion. Dieser fein abgestimmte Regelkreis funktioniert bei Diabetikern nicht mehr: Die Zuckermoleküle aus der Nahrung können nicht mehr in die Körperzellen einströmen und sammeln sich im Blut an. Obwohl der Körper genug Zucker enthält, gelangt der Treibstoff nicht mehr dahin, wo er gebraucht wird: in die Körperzellen. Und das ist gleich doppelt problematisch: Zum einen reichert sich Zucker im Blut und Körpergewebe an, was auf die Dauer zu Schäden an Blutgefäßen, am Nervensystem und an Geweben führt. Im Extremfall stirbt Gewebe ab, etwa in den Zehen und Füßen, die bei schweren Fällen amputiert werden müssen. Zum zweiten kommt es in den Körperzellen zu einer akuten Unterzuckerung. Schwäche, Schwindel, Konzentrations- und Sehstörungen sind die Folgen. In manchen Fällen führt die Unterzuckerung, die Hypoglykämie, zur Bewusstlosigkeit.

Diabetes gezielt behandeln
Glücklicherweise gibt es schon seit vielen Jahren Möglichkeiten, den Diabetes mellitus zu behandeln. Dabei greifen Mediziner mit Unterstützung der Pharma- und Medizintechnik-Industrie in den ausgesprochen komplexen Zucker-Regelmechanismus ein. Da es neben seltenen Diabetes-Typen vor allem zwei verschiedene Formen des Diabetes gibt, ist die Behandlung teils unterschiedlich.
So unterscheiden Mediziner den Typ-1-Diabetes und den Typ-2-Diabetes. Typ 1 ist die angeborene Form des Diabetes. In diesem Falle sind die so genannten Langerhans-Zellen in der Bauchspeicheldrüse defekt, die das Insulin ausschütten. Damit fehlt dem Körper der Schlüssel, der die Schleusen öffnet, um Zucker in die Körperzellen einströmen zu lassen. Typ-1-Diabetiker müssen sich deshalb regelmäßig Insulin spritzen.
Typ-2-Diabets bei übergewichtigen Patienten
Typ-2-Diabetes tritt in der Regel später auf. Betroffen sind davon heute laut der Deutschen Diabetes Stiftung zu etwa 80 % übergewichtige Menschen. „Und da in Mitteleuropa die Zahl der Menschen mit Übergewicht steigt, wird die Zahl der Diabetiker künftig weiter zunehmen – der Diabetes ist eine Volkskrankheit“, sagt Dr. Thomas Züger, Endokrinologie und Experte für Diabetologie am Universitätsspital Bern.
So gibt es heute in Deutschland rund acht Millionen Zuckerkranke. Tendenz steigend. Doch auch für Raucher oder Personen mit einer Fettstoffwechsel- oder Hormonstörung besteht ein höheres Risiko zu erkranken. Beim Typ-2 werden die Zuckerschleusen in den Membranen der Körperzellen langsam unempfindlich gegen Insulin. Die normale Insulinmenge, die von der Bauchspeicheldrüse produziert wird, reicht dann nicht mehr aus, um die Schleusen zu öffnen. In manchen Fällen können Betroffene den Typ-2-Diabetes mit Medikamenten bekämpfen; etwa mit Sulfonylharnstoff, der die Ausschüttung von Insulin aus der Bauchspeicheldrüse verstärkt. In späteren Stadien aber müssen auch Typ-2-Diabetiker zusätzlich Insulin spritzen.
Eine Vielfalt moderner Insuline
Das Spritzen von Insulin ist damit bei beiden Typen die wichtigste Form der Diabetes-Behandlung. Betroffene spritzen sich das Insulin heutzutage mit einem kleinen Stift, an dem sie die Insulindosis genau einstellen können.

Vor einer Mahlzeit messen sie zunächst an einem Blutstropfen den aktuellen Zuckergehalt, um dann am Stift, dem Pen, jene Insulin-Menge einzustellen, die nötig ist, um den Zucker in die Körperzellen zu verfrachten. Auch andere Formen, den Blutzuckergehalt zu bestimmen, sind in Arbeit. Und um die Verträglichkeit der Insulin-Therapie zu erhöhen, wurden im Laufe der Zeit verschiedene Insulinformen entwickelt. Heute gibt es, das schnell wirkende Insulin, das Verzögerungsinsulin und langsam wirkendes Insulin. Das schnell wirkende Insulin soll den starken Blutzuckeranstieg nach den Mahlzeiten abfangen. Langsam wirkendes Insulin deckt den Grundbedarf an Insulin im Tagesverlauf ab. Patienten müssen es daher nur ein- bis zweimal täglich spritzen. Das Verzögerungsinsulin bildet einen Mittelweg zwischen schnellem und langsamem Insulin.
Früher spritzte man sich nur vor den Mahlzeiten Insulin, was zu kurzen unnatürlich hohen Insulin-Spitzen führte. Um die Insulingabe natürlicher zu gestalten, kombinieren Diabetiker heute meist mehrere Insuline. Dazu gehört ein langsam wirkendes oder Verzögerungsinsulin, das über den Tag einen gewissen Insulinpegel hält – so wie es die Bauchspeicheldrüse macht, die permanent geringe Mengen an Insulin abgibt. Zu den Mahlzeiten wird dann zusätzlich eine geringe Menge schnell wirkendenden Insulins gespritzt, das die hohe Blutzuckerkonzentration abfängt. Insgesamt werden die Insulinspitzen damit gedämpft. Vor allem bei Typ-1-Diabetikern wird diese so genannte Intensivierte konventionelle Insulintherapie (ICT) eingesetzt. Da sie ein Leben lang Insulin spritzen müssen, ist diese relativ natürliche Gabe des Insulins auf Dauer sehr viel besser verträglich.
Noch immer nicht schnell genug
Forscher versuchen aktuell, die Wirkung des Insulins noch schneller zu machen, vor allem auch durch optimierte Spritzen. Früher spritzte man sich das Insulin in das Fettgewebe am Bauch.Doch dieses Gewebe wirkt wie ein Schwamm, der den Wirkstoff nur langsam abgibt. Zudem ist es schlecht durchblutet, sodass das Insulin nur langsam abtransportiert wird. In den vergangenen Jahren wurden deshalb Pens mit immer kürzeren Nadeln entwickelt, die das Insulin direkt unter den Hautschichten deponieren. Dr. med. Markus Clemenz vom baden-württembergischen Forschungs-, Entwicklungs- und Fertigungsdienstleister Hahn-Schickard will jetzt noch einen Schritt weiter gehen.
Der Mediziner hat als Spin-off-Unternehmen die Verapido Medical GmbH gegründet, die aktuell das Gerät Dermaject entwickelt, mit dem man in die Haut hinein sticht; zunächst für Impfungen und Allergietests. Die zugrundliegende Technologie soll nun zu einem Pen weiterentwickelt werden, der Insulin direkt in die Haut spritzt. „Da die Haut gut durchblutet ist, kann das Insulin deutlich schneller im Körper verteilt und wirksam werden“, sagt er. Die Herausforderung: Sticht man gerade in die Haut ein, bleibt eine senkrechte Einstichstelle, aus der die Injektionsflüssigkeit wieder herausfließen kann.
Der Pen, den Clemenz und seine Mitarbeiter entwickeln wollen, soll die Nadel daher diagonal in die Haut schieben, damit die oberen Hautschichten die Einstichstelle überdecken und zudrücken. Damit verbliebe die ganze Insulin-Dosis in der Haut. „Das Insulin wirkt wesentlich schneller und stärker, wenn man es in die Haut spritzt, und man kann die Dosis verringern“, sagt Clemenz. „Der Abstand zwischen Spritzen und Essen verringert sich, die Blutzuckerkontrolle verbessert sich, und es gibt weniger unerwünschte Wirkungen.“
Lösungen für die künstliche Bauchspeicheldrüse
Der Trend zu Insulin, das immer schneller wirkt, geht mit der Entwicklung einer relativ jungen Technologie einher – der „Künstlichen Bauspeicheldrüse“. Diese soll den natürlichen Regelkreis aus Blutzucker-Messung und Insulingabe nachahmen. Die Idee: Ein Sensor unter der Haut misst permanent die Blutzuckerkonzentration und reguliert dann über eine kleine Pumpe automatisch die Insulingabe. Das soll dem Diabetiker künftig das Messen und Spritzen ersparen.
„Doch die Messungen unter der Haut und die Insuline sind noch immer zu langsam“, sagt Markus Clemenz. „Die Algorithmen, die die Pumpe steuern, können nicht präzise arbeiten, wenn zwischen der Gabe des Insulins, der Wirkung im Blut und der Messung im Gewebe zu viel Zeit liegt. Die Algorithmik läuft nach einiger Zeit aus dem Ruder.“ Die Lösung ist eine noch schnellere Wirkung des Insulins – wie sie zum Beispiel mit dem neuen Verapido-Pen erreicht werden soll. Mithilfe solcher Ideen könnte der „Künstlichen Bauspeicheldrüse“, die bislang erst in verschiedenen klinischen Studien getestet wird, in den kommenden Jahren der Durchbruch gelingen.
Niedrigen Blutzucker ohne Pieks erkennen
Ganz ohne eine Messung des Blutzuckerwertes soll eine neue Technologie arbeiten, die in den kommenden vier Jahren im großen schweizerischen Kooperationsprojekt „Headwind“ von Forschern der Universität St. Gallen, der ETH Zürich und des Inselspitals Bern entwickelt wird. Das Projekt wird vom Schweizerischen Nationalfond unterstützt und von Medizinern um den Direktor des Inselspitals, Prof. Christoph Stettler, geleitet.
Die Experten befassen sich mit dem Problem der Unterzuckerung beim Autofahren. Denn bei einer akuten Unterzuckerung nimmt die Konzentrationsfähigkeit rapide ab. „Studien aus den 1990er Jahren zeigen, dass man dann plötzlich unkontrolliert langsamer oder schneller fährt oder kaum noch die Spur halten kann – schlimmstenfalls werden Betroffene bewusstlos“, sagt Thomas Züger vom Universitätsspital Bern. Das Problem: Viele Betroffene spüren nicht, dass sie langsam in eine Unterzuckerung gleiten.
Unterzuckerungswarner fürs Auto geplant
Gemeinsam wollen die Headwind-Forscher deshalb einen „Unterzuckerungs-Warner“ für Autos entwickeln. Ähnlich dem „Müdigkeits-Warner“, der heute schon in manchen Autos verbaut ist, soll der Unterzuckerungs-Warner Alarm geben, wenn der Fahrer ungewöhnliche Fahrmanöver vollführt. „Die Herausforderung besteht darin, die richtigen Parameter zu finden, mit denen man vom Fahrverhalten auf eine Unterzuckerung schließen kann“, sagt Thomas Züger. Aktuell arbeiten die Forscher daran, die Probanden kontrolliert in eine Hypoglykämie zu führen – die Voraussetzung für die späteren Experimente.
Im Frühjahr 2019 soll es zunächst Experimente am Fahrsimulator geben. Eine Analyse der Simulator-Ergebnisse wird dann erste Hinweise auf jene Parameter geben, an denen das künftige Headwind-System eine Unterzuckerung erkennt. „2020 wollen wir dann erste Experimente im Auto durchführen“, sagt Züger. Doch nicht nur für den Autoverkehr wäre die Technik interessant. Auch für die Fahrer schwerer Baumaschinen und für Bus- oder Lkw-Fahrer, die ihre Arbeit heute wegen einer Zuckerkrankheit nicht mehr ausführen können, wäre das Headwind-System eine Lösung. Und ein echtes Novum dazu: Denn bislang gibt es keine Technologie, mit der man ohne einen Pieks in den Finger und eine Messung auf den Blutzuckergehalt schließen kann.
Mehr zum Thema Medizintechnik im Auto
Medizintechnik im Auto: Was die Maschine über ihre Insassen erfährt
Mehr über ein spezielles Blutzuckermessgerät, das in Spanien entwickelt wird
Blutzuckermessgerät bezieht seine Energie aus dem Zucker im Blut